蓝凌是国内生态OA引领者、数智化办公专家及知识管理领军品牌,是智慧办公践行和推动者。21年深耕OA领域,坚持为传统企业办公赋能创新,成功服务数千家500强及行业百强企业实现数字化转型,引领大数据及AI时代下的智慧办公新方式。

医疗信息化深度报告:行业趋势与美国经验借鉴
- 作者:蓝凌OA办公系统
- 时间:2020-03-24 15:00:41
资讯推荐

一、医疗行业高景气,IT 系统建设具备持续性需求
(一)电子病历评级创造百亿新增市场需求
2018年12月3日,国家卫健委印发电子病历系统应用水平分级评价管理办法(试行)及评价标准(试行),具体要求:到2019年,所有三级医院要达到分级评价3级以上;到2020年,所有三级医院要达到4级以上,二级医院要达到3级以上。未来将会有更高级别标准提出,电子病历系统的升级将直接转化为市场规模的快速增加。
分级评价工作推进节奏紧凑。根据管理办法的要求,分级评价工作周期为一年,评价结果反映其参评周期内的电子病历应用水平。间隔超过2年未参加评价的医疗机构,需再次通过原级别评价后再申请更高级别评价。
电子病历三级评价标准要求医疗数据可以通过界面集成、调用信息系统等方式实现至少两类医疗信息跨部门的信息共享,医院可能需要增加相关HIS系统+集成。电子病历4级要求通过数据接口方式实现所有全院所有系统的数据交换,具备初级医疗决策支持的能力,IT系统建设上,医院对带有决策功能的平台需求上升。
根据2018年中华医院信息网络大会数据显示,截至2018年3月,已经购买使用电子病历的二级及以上的医疗机构大约有6000家,其中包含全国80%的三级医院和52%的二级医院,二级医院的电子病历覆盖率尚低。从应用水平上,三级医院平均为2.11级,和平台建设需求水涨船高。
电子病历应用评级催化两大百亿市场。根据卫健委的统计数据,截至2019年6月,我国三级医院共有2619家,二级医院9256家。截至18年底,通过电子病历五级及以上的医院共92家(均为三级医院)。根据分级评价标准,电子病历3级要求通过调用或界面集成的方式实现部门间的数据交换,实现医嘱、检查、检验、住院药品、门诊药品、护理至少两类医疗信息跨部门的数据共享;4级要求通过数据接口方式实现全院的信息共享以及初级决策功能,涉及到的主要产品包含数据中心和集成平台,集成平台主要采用SOA架构,可以通过数据接口方式链接不同HIS系统;数据中心主要负责统一数据格式,搭建以患者为中心的数据主索引,为后续辅助诊断和决策提供支持。根据招标网的公开订单,满足电子病历应用3级标准需投入200-600万元左右,医院原有系统能力不同导致改造成本有所差别,假设以200万元为基准,二级医院电子病历评级市场规模可至185亿元;满足4级标准的投入规模在800-2000万元之间,假设以800万元为基准,预计三级医院电子病历评级市场的规模约为200亿元。从执行周期上来看,达到四级要求平均需要1年左右的实施周期,达到三级需要2-3个月的建设时长,订单预计会在2019-2020年上半年陆续落地,反映到业绩上主要影响2020、2021年的利润规模。
(二)智慧医院 4S 服务评价体系催生互联网医院的开展
电子病历系统的落地,成为医院各临床信息系统连接的纽带,为政府评价医院运营管理提供了工具,实现医院经营向“以患者为中心”目标的转移,其中4级电子病历作为分水岭,是医院智慧服务的基础。未来电子病历评级会向高级别持续推进,在实现院内数据互联互通的基础上,6级电子病历要求能够完成医疗数据全流程闭环管理并提供高级高级别医疗决策支持,7级要求实现区域医疗的信息共享。
2019年3月18日,国家卫健委发布了《关于印发医院智慧服务分级评估标准体系(试行)》的通知。医院智慧服务的4S评级主要内容:未来的智慧医院通过临床应用、患者服务和运营管理三个维度评价。针对患者服务,评级包括5大类的17个评估项目,涵盖诊疗预约、远程诊疗、支付、家庭医生、转诊、宣教等,催化的主要是互联网医院的开展。智慧医院服务评级3级明确提出,电子病历的部分信息通过互联网在医院内外进行实时共享,部分诊疗信息可以在院外进行处理,并与院内电子病历信息系统实时交互。
根据卫建委的统计,截至2019年5月,全国目前已有158家互联网医院,从数量上来讲,互联网医院进入快速扩张阶段。价格上,单体互联网医院的建设在100万-800万元不等。
目前包括江苏、福建、贵州、四川等省份发布了省内远程医疗收费单价标准和医保报销范围,各地区收费标准不尽相同,综合来看,目前单次远程会诊的单价在200-400元/次,单次远程门诊按照医师级别不同,单次在10-60元,远程影像诊断单价平均300元/次。根据2019年7月底,国家医保局在《对进一步科学规划“互联网+医疗健康”发展建议》的答复中明确,国家将正式出台互联网医疗服务收费和医保支付政策的文件,预计在今年9月底前完成,以实体医院为主体的互联网医院将进入加速建设期,尤其是三级医院的参与度会得到极大地提升。
根据蛋壳研究院的调研数据,目前互联网医院主要运营模式还是以远程医疗和线上轻问诊为主,其中远程诊断普及率为35%,远程会诊普及率接近44%,线上轻问诊达到37.4%。
国家层面互联网诊疗收费和医保报销政策出台后,互联网医院主营业务将向慢病、疑难杂症远程会诊和复诊过渡,互联网医院协同性增强。
(三)医院管理的评价催化医院物联网建设
从医政医改局文件中体现,电子病历评级、4S服务评级之后,未来2-3年医院管理的评价体系将开始推进,催化的是医院的物联网等。
医院评价重心放在运营效率和满意度的提升。2019年1月,国务院发布《国务院办公厅关于加强三级公立医院绩效考核工作的意见》,提出以医疗质量、运营效率、持续发展、满意度评价四个方面共55个指标作为考核的主要内容,加强对医院的主动控费和提高医患满意度的考核。未来绩效考核结果将作为公立医院发展规划、重大项目立项、财政投入、经费核拨、绩效工资总量核定、医保政策调整的重要依据,并将责任落实到医院领导班子上,以此增强医院的主动性。根据CHIMA《2018-2019年度中国医院信息化情况调查》的结果,信息技术最应解决的问题排在前三位的分别是临床业务效率的提升和流程再造、医疗安全以及运营成本的降低。
物联网智慧医院会成为医院信息化建设的新投资方向。德勤调研发现,患者满意度高的医院拥有更高的运营效率和财务绩效,并且患者满意度上升10%,医院利润可以增加1.5%。物联网智慧医院包含医疗场景中20多个子系统,数字化病房、手术台、后勤管理、诊间室、护士室等所有的一体化解决方案,医院的医生、护士、患者、设备、药品等联接起来,实现患者的诊断、治疗、护理、手术、用药等全流程可追溯,可以有效降低公司的运营成本,提高患者的满意度。
根据埃森哲的统计数据,2017年医疗机构在物联网上的投入站到总IT投入的10%左右,并且随着IT预算规模的增加而边际递增。
根据招标网公开的订单,目前医疗物联网子系统的单价大约在百万级别。天津市肿瘤医院“智慧护理建设项目”金额在千万级别,主要产品包括移动护理信息系统、护理管理系统、乳腺康复云随访平台及相关配套硬件,实现患者从入院、医嘱执行、用药、输液、出院等护理全流程的覆盖。福建医科大学附属协和医院”基于大数据的智能医院建设项目”属于单独中标的医疗物联网业务软件订单,中标总额高达1570万元。
二、医疗信息化订单快速增长,创新业务
(一)医疗信息化订单总额大幅提升,平均订单金额逐年上升
订单总额保持增长趋势,19年增速大幅上升。根据公开订单数据以卫宁健康、创业慧康、思创医惠、东华软件、东软集团、和仁科技和万达信息为总样本,医疗信息化行业订单呈现逐年增长的趋势,尤其是19年1-8月初(截至8月8日,下同)的订单同比增速超过80%,行业景气度持续向好。
订单平均金额逐年增加的状态,19年1-8月初的平均订单金额超过400万元,千万级以上的订单占比同样逐年上升,占比突破11%,一方面代表了单家医疗机构信息化投入的增加,另一方面表明总包形式的订单数量有所增加,行业集中度预计会有所上升。
从单家厂商的中标金额和数量来看,每家的订单在近几年都保持增长态势,其中卫宁健康和创业慧康的订单总额和数量较大,处于业内领先地位;万达信息、东华软件和东软集团的订单稳定增加;思创医惠的订单增速较快,思创医惠、卫宁健康两家19年1-8月初的订单总额已经超过了过去三年的最高值。
平均订单金额方面,纵向比较,和仁科技、东华软件、卫宁健康、思创医惠和创业慧康的平均订单金额较往年有所增长,和仁科技平均订单金额实现翻倍;横向比较,和仁科技和东华软件的平均订单金额更大,主要是因为两家公司中标的订单中软硬兼备,卫宁健康、创业慧康和思创医惠等则以软件为主。创医惠和东华软件的大额订单占比持续上升,占比均达到60%以上。
区域分布上,万达信息中标订单中50%以上在上海地区,思创医惠华、创业慧康主要在华南和华东地区,卫宁健康华东区域较强,全国范围内布局较广,东华软件、东软集团客户较为分散。
(二)临床信息系统成为医院建设重点
临床信息系统建设是高级电子病历的必要组成部分。五级电子病历建设主体主要分三期,一期为临床数据中心建设,二期为临床管理、高级临床及辅助管理系统,如手麻、重症、血透、康复等,三期主要为患者服务、BI、运营管理等的建设。更高级别电子病历在五级基础上继续搭建区域医疗等系统。目前医院平均电子病历评级水平较低,后续建设会带动临床信息系统、决策支持系统和区域医疗系统的需求上升。
1、手术麻醉系统
手术麻醉系统可以自动采集监护仪、麻醉剂、呼吸机等诊疗设备的数据,可以减少麻醉师的工作量,提高工作效率,并可以有效降低医疗差错,提高医疗的安全性。手术麻醉系统近年来的实施比例保持上升,目前已实施比例仅为27.27%,仍有较大的空间。单个手麻系统的采购金额在40-80万元左右。
2、ICU重症系统
政策支持三级医院疑难杂症诊治能力的提升,投资支持设备和系统升级建设。2017年9月,国家发改委和原国家卫计委联合发布《疑难病症诊治能力提升工程项目遴选工作方案》,提出“十三五”期间,以严重危害人民群众健康的肿瘤、心脑血管、呼吸系统疾病等重点病种和重症医学为主,在全国范围内遴选出约100所省部级医院,由中央投资支持其升级建设。升级建设主要包括四个方面:(1)购置必要的医学装备;(2)加强医院信息化建设;(3)建设临床科研资源与平台;(4)改善基础设施条件,支持必要的业务用房改扩建。2018年4月10日,《国家发展改革委办公厅、国家卫生计生委办公厅关于印发疑难病症诊治能力提升工程项目储备库的通知》公布,选定113家三甲医院纳入工程项目储备库,每个项目中央提供最高不超过1.5亿元的补助,三级医院定位向提供重症和疑难杂症诊疗转移。重症监护信息系统可有效降低ICU综合成本和医疗安全隐患。ICU综合数据维度高达236项,仅靠人员自身经验进行判断难以准确评估病情的变化。有研究表明,采用CIS的ICU患者病死率可以降低26.7%,住院日缩短16%,平均住院费用降低25%。
“互联网+”模式下,ICU重症系统衍生出四大模式,包含ICU移动监护、移动查房,远程ICU会诊,围绕救护车的远程救护指导以及家属和患者的远程视频探视。麦迪科技开发的智慧重症医学中心,围绕院内和院间,提供包含ICU移动查房、ICU探视室、ICU床边护士站、医生办公室和远程e-ICU中心等在内的全流程解决方案。
3、MDT大数据平台
多学科诊疗模式(MDT)是指肿瘤内科、放射科、放疗科等多科室专家联合会诊后具最佳治疗方案的诊疗模式,可以最大限度的减少患者的误诊误治情况,缩短患者的诊疗周期。普美等发达国家已普遍使用MDT模式进行肿瘤诊断,成为肿瘤治疗的标准方法。有研究表明,MDT综合管理模式有助于使肿瘤患者术后五年生存率提升 20%左右,达到50%至70%,
近年来MDT诊断模式在我国快速发展,出现了如MDT大数据平台类型的产品,主要具备三个核心模块:临床辅助决策系统,MDT会诊平台和诊疗全流程数据的采集分析。
针对疑难杂症,融合性一体化平台产品已出现。创业慧康在2018年8月份发布了疑难病症诊治赋能平台,集合了危重症救治一体化、MDT多学科远程医疗、专病防治和预后管理、基于人工智能和大数据健康医疗应用等,形成区域分级诊疗服务架构。
4、临床决策支持系统CDSS
临床决策支持系统CDSS主要用于医生临床诊断中,凭借庞大的医学知识库帮助医生做出恰当的诊疗决策,减少医疗差错,降低医疗成本支出,提高医疗质量。国外有研究表明,针对C肺动脉成像,使用CDSS后每季度的肺动脉成像检查使用率下降了20%,其中检查出急性肺梗塞的阳性率提高了69%,有效提高诊断的正确性诊疗效率。电子病历分级评价标准(2018版)中,4级电子病历标准要求具备初级医疗支持决子病历要求具备高级决策支持能力,政策支持成为推动医院实施CDSS的重要动力。根据招标网数据,目前CDSS的平均采购单价不超过百万元。
5、临床共享服务中心
医联体模式下,临床服务共享化,降低分院的建设成本、提高专科医疗服务能力。医联体内医院信息系统建设技术标准趋同下,会出现医疗信息化厂商的替代,市场份额向头部集中的趋势。
(三)医保控费下,商保接入市场加速推进
社保支出占比逐年上升,接近总支出的50%。医疗经费的筹措渠道主要包括政府、社保基金和个人自费。根据《中国卫生和计划生育统计年鉴2017》中披露的数据,社保支出在总费用中占比逐年上升,逐渐接近总支出的一半,而个人自费支出逐年下降。
基金可统筹支配部分有限。根据人社部统计年鉴资料,医保基金结构分为统筹基金和个人账户,统筹基金结余占比约为55%,个人账户结余积累占45%,个人账户一般用在买药和门诊上,而统筹基金除包括基本的单位缴费、个人缴费、政府补助,还有很大一部分是一次性趸缴基金,属于专款专用,不可以随意动用,所以实际上的医保基金结余款中可统筹支配部分实则有限。
2018年国家医保局成立,“三保合一”背后意味着医保购买能力、谈判能力、支付标准的制定能力增强,中国医改在一定程度上进入医保主导时代,一方面DRGS按病种收费的模式推广力度会加大,医院的控费力度和控费标准会加速确立,同时给商保也带了一定的机会。
根据保监会的统计数据,我国商业保险中健康险的原保险保费收入在近几年得到快速提升,从2010年的692亿元增长到2018年的5448亿元,年平均增长速度达到30%,健康险保费收入增速在2017年有所回落,降低到10%以下,2019年1-7月份,全国商保公司实现健康险保费收入4444亿元,增速超过30%,有望重回高增长,成为医保控费下的重要补充力量。
目前商保公司正积极接入医院端,借助商保直赔/快赔业务的优势来推广商业保险:
商报快赔业务缩短了理赔审批时间和审批手续。患者在就医后,可以通过保险公司APP上查询此次诊疗记录并提出理赔申请,保险公司通过快赔平台调取数据进行审核,24小时内便可完成保险的审核工作,通过后患者可在3天内收到理赔款。传统商业健康保险理赔模式下,商保患者住院,需要垫付资金,出院后再将病历、发票、出院小结、手术记录、费用明细等单据资料递交给保险公司,一般需要3至30天左右可以获得赔付,通过信息化厂商连接医院和保险,极大简化了理赔的手续,缩短了理赔周期。
商业直赔模式下,通过银行授信或者预垫资方式,患者和医院实行可以实时报销结算,极大地提升了患者就医支付能力。如2017年众安保险和腾讯下的微医合作开展“商保直付”服务:被保险人在微医互联网医院支付诊疗费及药品费时用户自付40%,剩余60%由商保账户直接支付,并且支付后,药品快递到家。
信息化厂商审核诊疗数据,降低骗保风险。卫宁健康联合保险和医院共建“数字化理赔服务平台”,子公司“卫宁科技”给医院做风控引擎,按照医保规范对医生的用药和检查单据进行核查,降低了保险欺诈的风险。
商保业务商业模式为“初装费+流量费”,初装费为一次性收入,后续收取流量费。根据草根调研结果,假设单家保险接入费为15万元,2619家三级医院平均每家接入10家商保公司,初装费市场空间在40亿元左右。后续流量费按照门诊和住院,市场行情下分别收取5元/人和10元/人的流量单价,根据卫建委披露的2018年1-11月份三级医院诊疗和出院人数分别为16.46亿和8178万,按照30%的自费比例,计算得到每年的流量费规模在27亿元左右,随着诊疗人数和住院人数的上升以及商报支付比例的增加,每年的流量费规模还会继续扩大。保险公司借助医院信息系统实现对接是最便捷和可操作的形式,保险公司需要能与医院的HIS系统、健康服务的健康管理系统、医保/社保等专业系统等实现多方对接,但目前大部分医院各自拥有独立系统,在不同医院之间,在系统层面上大部分仍不互通,系统对接成本高、效率低,因此保险公司和平台型公司或者医院客户资源多的医疗信息化厂商对接的愿望更加强烈。
DRGS医保控费体系为商保接入提供有利条件。2018年12月20日,国家医保局发布了《关于申报按疾病诊断相关分组付费国家试点的通知》,通过在部分城市按DRGs付费试点,制定并完善全国基本统一的DRGs付费政策、流程和技术标准规范,实现大面积的应用,降低医疗诊治费用不合理的支出。新医保控费体系重建后,除基本医保之外的大病将主要由商保经办,商保进入医院端将更为顺利。文件中提出“要求试点城市医疗机构可以提供分组必须的近三年的完整、规范、标准化的医疗相关数据”,DRGs分组收费的应用关键在于住院病历的首页数据质量,疾病分类和手术操作分类编码是DRGs分组的主要依据,至此医保数据将从费用支出扩展至临床检验数据,数据的颗粒度变大。同时新医保控费体系的建立标志着医疗信息化厂商正式接入医保控费领域,医疗信息化厂商在商保接入领域的商业模式也会拓展至大数据应用领域。
(三)医联体模式普及可催化医院“互联网+”全面铺开
政策要求2017年末,所有三级公立医院启动医联体工作,到2020年,所有二级公立医院和政府办基层医疗卫生机构全部接入医联体,随着电子病历系统和临床数据中心CDR等系统的健全,医联体模式有望真正的实现。
医联体实现下,互联网医院能力可以得到全面铺开。互联网医院包含三个层次:移动就医、远程诊疗服务和根据病种和人群提供个性化的医疗服务,覆盖患者的诊前、诊中和诊后全流程,是互联网医院未来发展的趋势,医联体模式实现的背景下,互联网医院可以提供包括“互联网+医养结合”,“互联网+药事”,“互联网+慢病管理”等多种模式的服务。
1、分级诊疗
高级电子病历标准下,可实现区域电子病历信息的互联互通,分级诊疗、双向转诊可以在三级医院、二级医院和基层之间较好衔接。三级医院提供并接收下级转来的重症和疑难杂症的诊疗、二级医院提供常见病、多发病诊疗以及双向转诊的服务,基层医疗机构主要提供常见病、多发病的诊断以及向下转诊患者的康复护理服务。
2、互联网+医养结合
老龄人口不断增加,养老担加重。根据国家统计局的数据,中国60岁以上的老龄人口数量逐年增加,2018年接近2.5亿人,占总人口的比重接近18%。根据罗兰贝格的预测,到2030年,中国60岁以上的人口数量将达到4亿人次,占比增长到30%,人口老龄化趋势加重下,老龄人口医疗需求增加。
“互联网+医养结合”模式弥补线下医养结合机构供给不足缺口。目前养老模式主要分为居家养老、社区养老和机构养老,分别占比96%、3%和1%。根据卫建委的数据,截至2017年7月,全国医养结合机构共有5814家,供给段缺口较大,“互联网+医养结合”在居家养老场景下,可以弥补线下医养结合机构供给不足的问题,提供上门养老的服务,如平安好医生针对50岁以上老年人提供互联网医养结合服务,年单价仅为1999元。
3、互联网+慢病管理
慢性病患病率上升,治疗上有待加强。我国慢病患病率高达23%(数据来源:《中国国民健康与营养大数据报告》),并保持持续上升趋势,中商产业研究院预测到2026年我国癌症、糖尿病和高血压的患病率将分别上升至0.7%、14.4%和27.8%。根据罗兰贝格的数据,慢病占据了我国健康生命年损失的77%和死亡诱因的85%。然而慢病管理上,我国高血压治疗控制率在19%,同期美国是59%,我国慢病的诊断率、治疗率和控制率仅是中等收入国家平均值的60%,慢病管理质量和服务急需加强。
慢病互联网医院作为中介平台,可有效降低患病死亡率。互联网医院作为平台连接患者、药企和保险等,在线及时监控患者数据,提供二次诊疗和用药调整服务,预防并发症的出现。
相关资讯

医院为什么要进行信息化建设?
随着我国医疗卫生体制改革的深化,医疗卫生事业已逐步走向标准化、规范化和市场化,医院既往的管理模式已经不能适应新时代的形势发展,信息技术在医疗卫生行业的应用势在必行,因而,对医院信息化建设的管理者和医院信息化建设项目工程实施者进行系统培训也同样势在必行2020-03-24 14:48:37
医疗信息化深度报告:行业趋势与美国经验借鉴
2018年12月3日,国家卫健委印发电子病历系统应用水平分级评价管理办法(试行)及评价标准(试行),具体要求:到2019年,所有三级医院要达到分级评价3级以上;到2020年,所有三级医院要达到4级以上,二级医院要达到3级以上。未来将会有更高级别标准提出,电子病历系统的升级将直接转化为市场规模的快速增加。2020-03-24 15:00:41
7大趋势!2022年金融数字化转型必看
赛迪顾问数字转型研究中心对2022年我国金融行业数字化转型趋势作出预测,蓝凌研究院进行相关梳理,以供大家参考。2022-02-21 17:29:07
医院信息化建设的主要价值和效用
提高卫生行政部门科学管理和决策水平。通过信息化手段,医疗监督措施是比较有力的,数据准确可靠。2020-03-24 14:30:23
我国医疗信息化发展三十年回顾
我国医疗信息化发展三十年回顾,从上世纪90年代开始算起到现在,大体可以分为三个阶段2020-03-24 14:28:49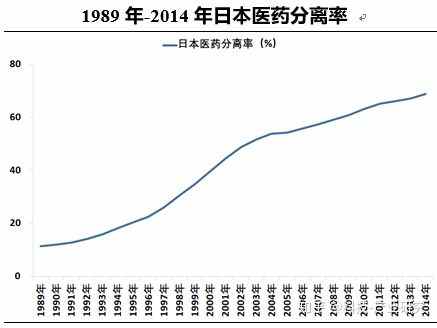
互联网医疗VS医疗信息化
日本从“以药养医”到“医药分离”经历了漫长的历程。从1874年医药分业的概念被提出,到1997年医药分业、处方外流基本实现,日本用了上百年的时间才真正完成医药分业的改革,达到处方外流。其历程非常值得我们借鉴。2020-03-24 14:26:29